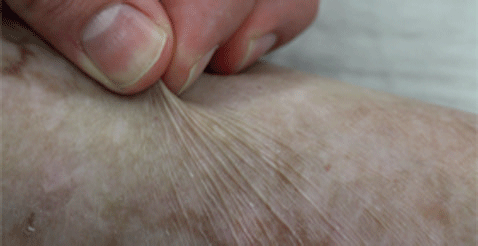
En menos de seis semanas, el pequeño Floy, nombre ficticio de un niño alemán de siete años, perdió la piel en el 60% de su cuerpo por culpa de una rara alteración genética que no tiene tratamiento curativo, la epidermólisis bullosa. Un equipo de médicos del Hospital Infantil de la Universidad Ruhr (Bochum, Alemania) ha logrado eliminar para siempre su enfermedad gracias a la fabricación en el laboratorio de epidermis transgénica que posteriormente se le trasplantó al paciente. Los resultados los publica la revista 'Nature'.
Desde que Floy nació, sobre todo sus extremidades, costados y espalda se 'cargaban' de ampollas que originaban dolor sólo con el roce de las sábanas e incluso limitaba el movimiento de sus aticulaciones. Hay distintos grados de afectación, pero el suyo era severo. A menudo, la cicatrización de sus heridas se complicaba con infecciones y éstas fueron las que causaron una repentina y severa pérdida de piel. "Tenía la forma más compleja, la distrófica", apunta durante rueda de prensa uno de los autores del artículo que relata el caso, Michele De Luca. En junio de 2015 ingresó precisamente en la unidad de quemados del Hospital Infantil de la Universidad Ruhr porque la enfermedad progresó aceleradamente. En sólo seis semanas perdió la piel en el 60% de su cuerpo. "Ninguna alternativa funcionaba y su vida corría peligro, así que, con el consentimiento informado de sus padres, iniciamos una terapia experimental a modo de uso compasivo".
El trabajo se ha dividido en dos partes. La primera se desarrolló en el interior del laboratorio. Se tomó una biopsia de la piel sana del niño, concretamente de la zona inguinal izquierda, una de las pocas áreas que le quedaba libre de erosiones, junto al muslo izquierdo, glúteos, hombros, la parte superior del cuello superior y la axila izquierda. La muestra se cultivó y tras un tratamiento enzimático, se obtuvieron células epidérmicas del paciente (queratinocitos). De nuevo se cultivaron estos queratinocitos mezclados con fibroblastos para poco a poco ir reconstruyendo una lámina de epidermis. El objetivo: fabricar epidermis genéticamente modificada. Para ello, se introdujo previamente en las células epidérmicas un vector vírico que transportaba el gen sin la mutación responsable de la enfermedad del niño (LAMB3), lo que se conoce como terapia génica.
Las mutaciones en los genes LAMA3, LAMB3 o LAMC2 interfieren a una proteína llamada laminina-332, un componente de la membrana basal de la epidermis, que causa ampollas en la piel y heridas crónicas que deterioran la calidad de vida del paciente y pueden provocar cáncer de piel. En palabras de Raúl de Lucas, dermatólogo y coordinador de la unidad de epidermólisis bullosa del Hospital La Paz de Madrid (desde finales de octubre, centro de referencia en España junto al Hospital San Joan de Déu, en Barcelona), "aparte de afectar a las mucosas de la boca, faringe, estómago, intestino, vías respiratorias y urinarias, párpados y córnea, la principal complicación de las formas más severas de esta enfermedad es el carcinoma epidermoide. De hecho, este tumor es la causa de muerte en el 70% de los casos más complejos". Por todas las complicaciones asociadas, agrega este especialista, La Paz es uno de los dos centros de referencia en España, porque "podemos afrontar la enfermedad con un equipo multidisciplinar".
La segunda parte de la terapia experimental consistió en el trasplante de los injertos de piel transgénica en cada una de las áreas de la superficie corporal dañada del pequeño: tórax, muslo derecho, los costados, mano derecha, hombros... En total, Floy recibió 0,85 metros cuadrados y en poco menos de un mes, "el paciente ya había recuperado el 80% de la pérdida de piel", confirma Luca. "El caso era difícil y era mucha cantidad de piel que no sólo había que fabricar, sino también trasplantar, con lo que supone cada acto quirúrgico de este tipo", apunta José Luis Jorcano, responsable de la División de Biomedicina epitelial del Centro de Investigaciones Energéticas, Medioambientales y Tecnológicas (CIEMAT).
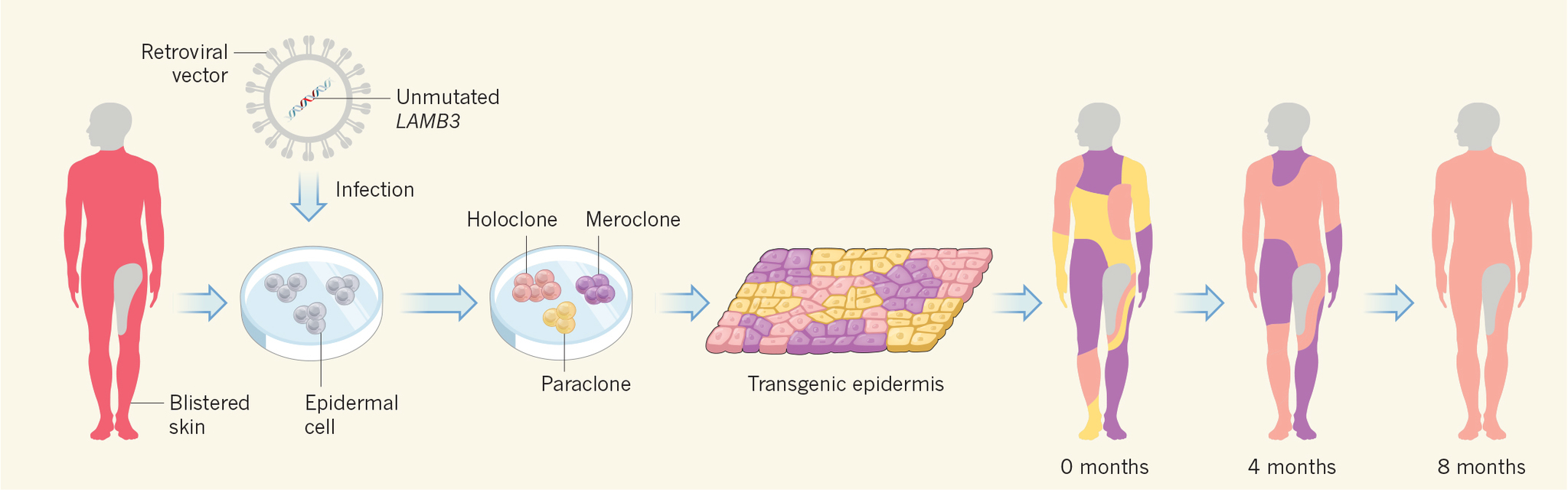
Durante los siguientes 21 meses de seguimiento, "la epidermis autóloga transgénica regenerada se adhirió firmemente (incluso resistía mecanismos de estrés como un pellizco), las heridas se curaron normalmente y no volvieron a aparecer más ampollas", según reza el artículo de 'Nature'.
Como apunta De Luca en rueda de prensa, "el paciente después empezó a tener una vida normal en el colegio, jugaba y practicaba deporte" como hasta entonces no había podido hacer por los efectos devastadores de esta rara enfermedad, también conocida como piel de mariposa. Mariposa, por la fragilidad de este extenso órgano cuya función es proteger al cuerpo de las agresiones ambientales, aunque en estos casos le resulta imposible cumplir.
Anteriormente a este tratamiento experimental, ya se había probado la terapia génica en dos pacientes, pero sólo en pequeñas áreas del cuerpo. En ellos, el trasplante de cultivos epidérmicos transgénicos consiguieron generar una epidermis funcional que corregía las lesiones cutáneas propias de alteración genética que afecta a dos de cada 100.000 personas en el mundo.
El éxito de este abordaje experimental "es fascinante", describe el dermatólogo español al comentar el trabajo alemán. "Abre las puertas a la terapia génica como tratamiento curativo". A día de hoy no existe. Sólo se pueden realizar curas con vendajes, antisépticos y antibióticos, si fuera necesario.
Es cierto que "sólo es un caso, pero los resultados son muy buenos. Al trasplantar la piel transgénica, las heridas cicatrizan y no vuelven a aparecer", señala Isabel Sánchez, responsable de Investigación del Biobanco de la Fundación de Investigación Biomédica del Hospital Universitario de Getafe, que actualmente está investigando en el desarrollo de piel artificial vascularizada.
En la misma línea, Jorcano aplaude este exitoso tratamiento. "Si ha funcionado en este niño, podría ser una posible terapéutica real y significaría que la afección es curable desde el principio, sin tener que llegar a casos tan extremos en la evolución de la enfermedad". Sin embargo, recalca, el abordaje es experimental, sólo se ha probado en un paciente. Antes de plantear la piel transgénica como tratamiento en el futuro, "tiene que pasar por las agencias reguladoras, probarse en un número suficiente de personas y reproducirse los resultados con seguridad".
En España, Jorcano señala los trabajos que está realizando Marcela del Río, de la Unidad de Medicina Regenerativa del CIEMAT. Para evitar los posibles riesgos de la introducción en la célula de un retrovirus modificado, del Río investiga en la edición genética como posible tratamiento de futuro para la piel de mariposa. "Simplemente, se 'opera' el gen dentro de la célula, sin necesidad de introducir nada exógeno", explica el científico. Por otro lado, la investigadora está trabajando en otra estrategia, en colaboración con el Hospital La Paz de Madrid para inyectar células madre mesenquimales que se dirijan a las distintas áreas lesionadas con el objetivo de curarlas. Ya se probó con animales y ahora se está empezando a emplear con algunos pacientes.
A este proyecto sólo le falta la aprobación de la Agencia Española del Medicamento (AEMPS). Se trata de "hacer tratamiento con terapia celular. Se trata de infundir células madre mesenquimales intravenosas para reducir la inflamación, mejorar las lesiones internas y el prurito y acelerar la curación de las heridas", apunta el dermatólogo de la Paz, también miembro de la Asociación Española de Dermatología y Venereología (AEDV).
Este comentario ha sido eliminado por el autor.
ResponderEliminar